醫保藥店飛檢文件正式出臺,重點查處兩類行為!
加入日期:2019/3/1 9:02:50 查看人數: 1057 作者:admin
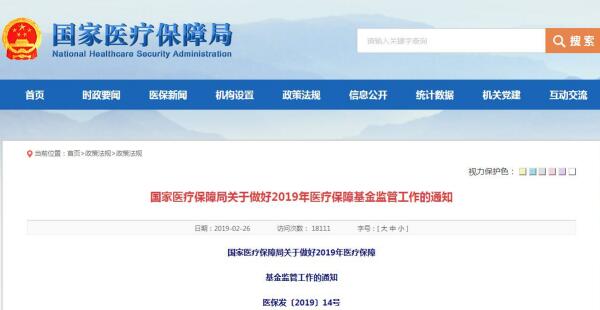
醫藥網2月28日訊 日前,國家醫療保障局(以下簡稱“國家醫保局”)發布《國家醫療保障局關于做好2019年醫療保障基金監管工作的通知》(一下簡稱《通知》)。《通知》明確,將開展為期半年的打擊欺詐騙保專項治理并建立飛行檢查工作機制,針對定點零售藥店,重點查處聚斂盜刷社保卡、誘導參保人員購買化妝品、生活用品等行為。
集中力量予以嚴厲打擊
在全面檢查的基礎上,2019年開展打擊欺詐騙保專項治理。各省份要在2018年打擊欺詐騙保專項行動工作基礎上,結合地方實際,針對薄弱環節,確定1-2個專項治理重點,集中力量予以嚴厲打擊。
專項整治時間線:
3月底前,研究制訂全省統一的專項治理工作方案,并報國家醫療保障局備案;
4—8月,各統籌地區開展專項治理自查工作;
9—10月,省級醫保部門開展抽查復查,并于11月底前向國家醫療保障局報送專項治理工作總結。
《通知》明確開展飛行檢查,將建立飛行檢查工作機制,逐步完善飛行檢查工作流程和操作規范,不定期通過飛行檢查督促指導地方工作。各省級醫保部門接到飛行檢查通知后,要嚴肅工作紀律,積極主動配合檢查,并按要求完成飛行檢查后續查處工作。
早前,國家醫療保障局基金監管司司長黃華波曾透露:“我們自己也在建立一個飛行(不定期、不定地方的)檢查的這么一個機制,正在查實,現在我們已經有三個組在外面進行飛行檢查了。”
各地醫保協議管理再細化
(一)規范協議內容
嚴格落實《關于當前加強醫保協議管理確保基金安全有關工作的通知》(醫保辦發〔2018〕21號)文件要求,細化協議內容,明確違約行為及對應處理措施。各地要針對不同類型、不同性質定點醫藥機構,細化服務協議條款,增強協議管理的針對性和有效性。
(二)加強協議管理
采取現場檢查與非現場檢查、人工檢查與智能監控、事先告知與突擊檢查相結合的檢查方式,全方位開展對定點醫藥機構履行協議情況的檢查稽核。嚴格費用審核,規范初審、復審兩級審核機制,通過智能監控等手段,實現醫療費用100%初審。采取隨機、重點抽查等方式復審,住院費用抽查復審比例不低于5%。
(三)完善內控機制
加強經辦機構內控制度建設,規范基金會計制度和財務制度,堅決堵塞風險漏洞。各省級醫保部門要制定檢查方案,對轄區內經辦機構全面開展內控檢查,重點檢查經辦機構內部管理是否規范、各項制度是否健全、崗位職責是否交叉,對違約定點醫藥機構是否按協議處理到位。
今年1月,國家醫保局在第一次全國醫療保障工作會議表示,維護醫保基金安全是今年工作的首要任務。全國各級醫保機構將持之以恒強化醫保基金監管,壓實監管責任,堵塞制度漏洞,鞏固打擊欺詐騙保的高壓態勢。
會上,國家醫療保障局局長胡靜林指出,醫保基金是人民的救命錢,是醫保工作中的首要任務。“當好‘孫悟空’,絕不讓醫保基金成為“唐僧肉”,要繼續打擊欺詐騙保,鞏固高壓態勢。現在北京、四川、福建、湖南、江蘇、廣東、遼寧,包括上海,這些地方應該說在查處的數量、追回的資金,包括解除協議,移送司法方面都是相對力度比較大的,查處的次數也比較多。”
年前,在國家醫保局公布的首批案例中,就有一家醫保藥店被點名:江西省萍鄉市安源區人民大藥房2017年1月至2018年10月,醫保系統內銷售數據大于其店內銷售數據,存在替換、串換藥品等問題,涉及金額4.9萬元。醫保部門依據《萍鄉市基本醫療保險定點零售藥店服務協議》第三十三條規定,追回違規銷售藥品費用4.9萬元,并暫停其醫保服務協議3個月。
自國家開展打擊欺詐騙取醫保基金行為專項行動以來,多地開展醫保藥店違規經營專項查處行動,并取得階段性成效,其中,截至2018年末,天津市醫保部門檢查定點服務機構近1300家,占服務機構總數的81%。對違規服務機構約談限期整改629家,處理醫保服務醫師藥師89名。對各類欺詐騙保立案447件,全年追回基金1902.93萬元,規避基金損失達5.69億元。
2018年底,天津市上百家藥店開始推行,醫保藥品電子監管碼掃碼銷售。在刷社保卡買藥時,將藥品信息和個人信息采集到醫保監控系統,并對藥品流向展開全程追溯,有效打擊了非法收售、倒賣藥品的行為。目前,天津建立的“醫保實時監控系統”,共設置146個監控項目和數千個指標,對天津市就醫診療行為,不間斷地開展數據篩查,精準鎖定問題線索。